便秘は腹痛など消化器系の不調だけでなく、腸内環境を悪化させることで肌荒れや気持ちの不安定など全身的な不調の原因になります。近年、腸内細菌の中で肌の角層細胞に影響を与えるものや便通の改善に役立つ仕組みが次々と報告されるようになってきました。ここでは2017年に初めて発刊された「慢性便秘症診療ガイドライン2017」をもとに、便秘の定義や症状から分類と検査の流れ、医療機関を受診するときのポイント、腸内細菌と肌や便通との関係、治療薬について紹介します。
便秘の症状と、検査や治療が必要な状態
「便秘」という状態は、誰もが一度は経験したことのある身近なものでしょう。ただし、これを病気として捉える「便秘症」は、排便の回数が少なかったり十分な量が出なかったりするというだけで決まる訳ではありません。2017年に初めて発刊された「慢性便秘症診療ガイドライン2017」では、これらを次のように定義しています。
【「便秘」と「便秘症」の定義】 「便秘」 本来、体外に排出すべき糞便(ふんべん)を十分量かつ快適に排出できない状態 「便秘症」 便秘による症状が現れ、検査や治療を必要とする状態
その症状は次の6項目で、このうち2つを超えて当てはまる場合に「便秘症」と診断されます。ただし、これはあくまで診断の基準として定められたもので、便秘によって引き起こされる間接的な症状はこれだけではありません。
【診断基準とする便秘の症状】※1 ・4回に1回以上の排便で、強くいきむ。 ・4回に1回以上の排便で、ウサギの便のように小さく硬い。 ・4回に1回以上の排便で、便が残っているように感じる。 ・4回に1回以上の排便で、直腸肛門の塞がる感じを伴って出しにくい。 ・4回に1回以上の排便で、摘便※2などの処置が必要になる。 ・自発的に排便できる回数が、週に3回を超えない。
※1 慢性便秘症診療ガイドライン2017を参考に筆者作成
※2 摘便:直腸に指を入れて便を外に出す行為。

「肌荒れ」も便秘が招く間接的な症状のひとつ
便秘はおなかの張りや食欲不振など消化器系に関する不調だけでなく、肌荒れやイライラなど全身的な不調にも関与すると考えられています。その理由の一つは、便秘による腸内細菌叢の乱れ。
近年における次世代シーケンサー※の登場とその精度の向上で、培養せずに腸内細菌叢を効率よく解析することが出来るようになってきました。昨今、腸内細菌の働きがあらゆる分野で次々と報告されているのはこのためです。
ある研究によれば、大腸に生息する腸内細菌の一部が作り出す化合物(フェノール類)は血液の中に移行して肌へ達し、角層細胞を小さくするという報告も。この角層細胞はヒトの肌のいちばん外側(表皮)にあって、保湿機能やバリア機能を維持するために重要です。その厚みは約1μm(マイクロメートル)と薄く、六角形で平たい形の細胞が十数層も積み重なって角層が構成されています。この細胞が小さくなって正常に働きにくくなると乾燥肌や細菌による感染症、ほこりなど外部からの刺激に対して反応しやすくなる可能性も否定できません。
また、「脳腸相関」といって脳とおなか(腸)が双方向で情報をやり取りし、相互に影響を及ぼしあう関係にも腸内細菌が関与すると言われています。この関係が乱れると精神的に不安定になってイライラしたり、頭が鉛のように重くなって考えがまとまりにくくなったりすることも。
こうした腸内細菌叢の乱れによる様々な不調を招かないようにするには、日頃から便通をよい状態に維持しておくことが大切です。
※次世代シーケンサー:シーケンサーはDNAの塩基配列を解析する装置のことで、従来型よりも複数のDNA配列を一度に多く処理できるようになった精度向上型を次世代型と呼ぶ。
便秘と食物繊維、腸内細菌の関係
食物繊維を多く含む食生活が便秘の予防や対策によいということは、きっと多くの人がご存じでしょう。実はこのメカニズムの中でも腸内細菌が密接に関与しています。
食事で取った食物繊維は腸内細菌によって代謝され、酪酸やプロピオン酸などの短鎖脂肪酸が合成されます。すると、この短鎖脂肪酸が迷走神経※上にある受容体に作用してセロトニンが放出されることで、結腸における便の通過を促進します。
また、腸内細菌に由来する代謝産物の胆汁酸は、ある経路を伝って腸の蠕動(ぜんどう)反射を引き起こすことが報告されています。つまり一言でいうと、便秘の対策をする上で食物繊維と腸内細菌はどちらも必要だということです。
※迷走神経:全身に広く分布する副交感神経の一つで、脳から末梢に向かう下行性神経と末梢から脳へ向かう上行性神経からなり、知覚のほか様々な情報伝達をおこなう。
便秘の種類と、注意したいほかの病気
便秘はその症状と病態から、大きく5つに分類されます。まず、症状によって「排便回数減少型」と「排便困難型」の2つ、さらに病態によって「大腸通過遅延型」「大腸通過正常型」「便排出障害」の3つです。
ただ、日本では古くから便秘についてほかの分類(器質性、症候性、薬剤性、機能性)が広く用いられてきたために、こうした分類を聞いたことがない人も多いかもしれません。
注意したいのは、便秘の裏に「機能性腹痛症」や「機能性腹部膨満症」、「排便強迫神経症※」といった病気も潜んでいる可能性があるということ。これらは真の便秘症ではなく、治療の方法も異なります。例えば、ライフスタイルに大きな影響を与えることが知られている過敏性腸症候群(IBS)でも便秘はよく起こる症状の一つです。ただの便秘と侮らずに、気になる人は医療機関で診察を受けるようにしましょう。
※排便強迫神経症:直腸内に便がないにも関わらず、便が残っているような感じがして過度のいきみや頻回に排便行為をおこなう症状のこと。
診断と検査の流れ

日本における便秘の有病率は20~60歳では圧倒的に女性が多く、60歳以降では男女とも加齢に伴って増加していきます。そして80歳以上になると約10人に1人が発症し、男女における差はあまりありません(平成28年 国民生活基礎調査)。
しかし、どの年齢においても医師による問診は重要で、排便の回数や要する時間に加えて便秘を起こしている期間、下剤をふくむ薬剤使用の有無や副作用による影響などを確認します。もし、腹痛や腹部膨満感などおなかに関する症状のほかにも、肌荒れやストレスといった不調や、ほかに治療中の疾患がある場合には必ず伝えるようにしましょう。 とくに50歳以上で過去3か月以内に大腸内視鏡検査(大腸カメラ検査)を受けていない場合には、これを受けて大腸がんなどの病気が潜んでいないかどうかを確認することが重要です。
市販薬を使うのはOK?治療薬の選択
昔は便秘の治療薬というと、腸内の浸透圧を利用して便に水分を与えることで便を軟らかくする塩類下剤や、大腸の蠕動運動を起こさせることで排便を促す刺激性下剤の2つが主でした。現代では医薬品開発が進み、医療機関で用いる治療薬にはもっと多くの選択肢があります。 一方で、便秘があっても医療機関を受診する人は4割にも満たないと言われている現状も。これには、市販でも便秘薬が自由に購入できるというのが理由の一つでしょう。現在、市販されている便秘薬の多くは、前述のような塩類下剤や刺激性下剤がほとんどです。一時的な便秘に対してこれを用いることは、必ずしも悪いという訳ではありません。ただし、使っても期待するほどの効果が得られない場合や、薬を使わないと満足な便通を維持していくことが難しい場合には漠然と使い続けずに受診するようにしてください。
便のセルフチェックと予防方法
便秘を予防するには食事を含めた規則正しい生活習慣と、適度な運動で腸の動きを整えることが大切です。また、ストレスは自律神経の乱れに加えて腸内細菌にも影響を与えるため、日頃からストレスを溜め込まないような趣味や気分転換なども上手に取り入れましょう。
肌を健やかに保ち、明るい表情で最大限のパフォーマンスを発揮できるように、まずは次に示す「ブリストル便形状スケール」※を使って普段の便の形状をチェックしてみては如何でしょうか。
【ブリストル便形状スケール】
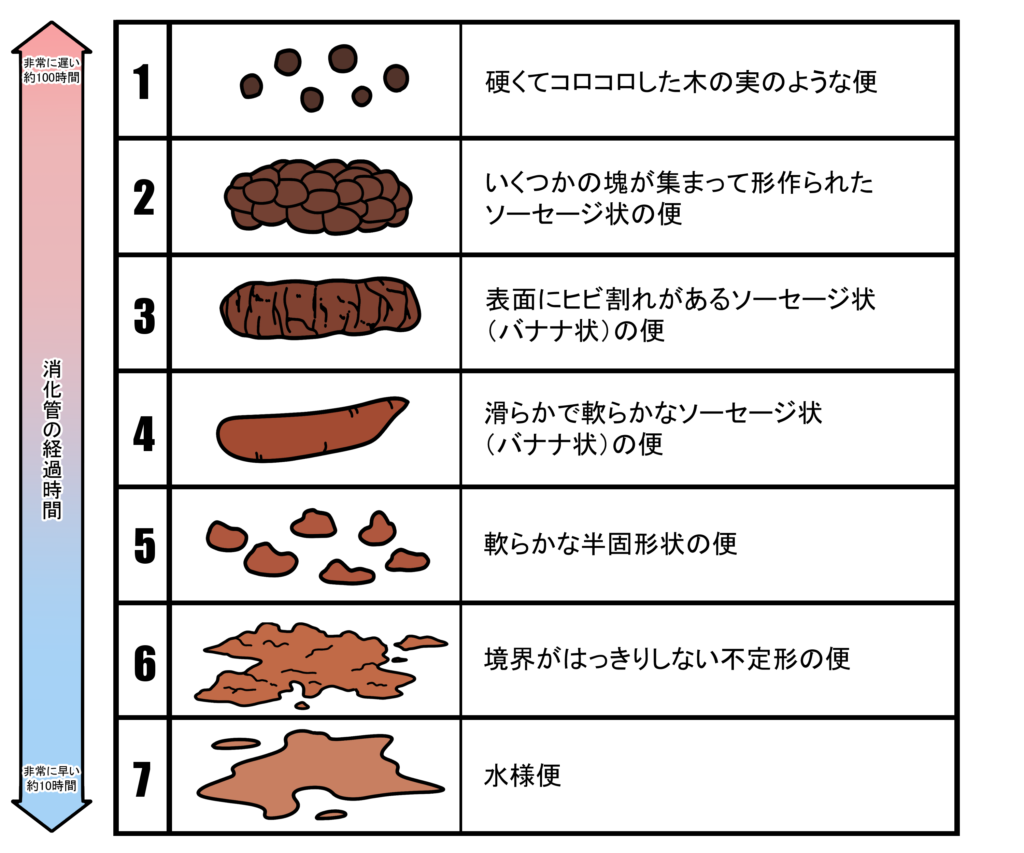
※ブリストル便形状スケール:便の状態(形状と硬さ)を7段階で表す指標として、イギリスのブリストル大学で1997年に開発された。最も理想的なのは4番目とされている。